妊娠糖尿病診斷標准降低
HAPO研究顯示高血糖影響妊娠結局
與糖尿病合並妊娠相比,妊娠期血糖升高對胎兒的影響一直存在爭議。為探討妊娠期發生何種程度的糖耐量異常或血糖升高會造成不良結局,高血糖與妊娠不良結局(HAPO)研究小組對來自9個國家、15個中心的25505例妊娠女性及其所產新生兒進行了研究。結果表明,即使未達既往妊娠糖尿病(GDM)診斷標准,妊娠期血糖升高仍對胎兒有明顯不良影響。雖然HAPO研究中空腹血糖水平最高組受試者的血糖仍低於既往GDM診斷標准,但與空腹血糖水平最低組相比,該組孕婦所產新生兒出生體重>第90百分位發生率(26.3%比5.3%)、首次剖宮產率(27.9%比13.3%)、臨床診斷的新生兒低血糖發生率(4.6%比2.1%)和臍血C肽水平>第90百分位發生率(32.4%比3.7%)均顯著升高。
GDM診斷標准降低
依據上述結果,國際糖尿病妊娠研究組(IADPSG)和美國糖尿病學會(ADA)先後在2010年和2011年更新了GDM診斷標准。更新後的標准建議,在75 g口服糖耐量試驗(OGTT)檢查空腹血糖≥5.1 mmol/L、1小時血糖≥10.0 mmol/L或2小時血糖≥8.5 mmol/L 3個診斷節點中,任一點血糖值異常即可診斷為GDM。新的診斷標准還對孕期及產後糖尿病篩查建議做了更新,建議對於具有高危因素的孕婦,應在孕期首次產前檢查時采用普通糖尿病診斷標准篩查孕前未診斷的2型糖尿病,如果正常則在妊娠24~28周進行75 g OGTT(2小時)篩查,明確是否存在GDM;GDM患者應在產後6~12周篩查是否患有永久性糖尿病,如果正常,應至少每3年進行1次糖尿病篩查。
指南建議更嚴格控制妊娠糖尿病患者血糖
研究顯示,GDM與先兆子痫、大於胎齡兒、巨大兒、剖宮產及肩難產等母嬰並發症發生相關,治療GDM可顯著減少上述並發症發生。同時,GDM對胎兒遠期預後也具有不良影響。有研究對GDM患者的後代進行長期隨訪發現,GDM母親所產大於胎齡兒1歲時的體質指數、腰圍和腹部皮膚褶皺厚度均較大,且此種趨勢持續至4~7歲;11歲時,GDM組大於胎齡兒的代謝綜合征發生率顯著升高。鑒於妊娠高血糖對母嬰具有不良影響,2011年ADA指南建議的妊娠期血糖控制目標較普通糖尿病患者更為嚴格:GDM患者空腹或餐前血糖水平≤5.3 mmol/L、餐後1小時血糖水平≤7.8 mmol/L、餐後2小時血糖水平≤6.7 mmol/L;孕前即患有糖尿病的患者餐前、睡前及夜間血糖水平3.3~5.4 mmol/L、餐後峰值血糖5.4~7.1 mmol/L、糖化血紅蛋白(HbA1c)水平<6.0%;同時要避免低血糖發生。研究顯示,盡管正常孕婦孕28~38周血糖逐漸升高,但38周餐後血糖峰值均低於6 mmol/L,妊娠期間血糖控制目標均是基於正常孕婦妊娠期間的血糖水平而制定,不要過分擔心血糖控制目標過低。
盡早應用胰島素進行妊娠高血糖管理
尚無口服降糖藥獲批用於妊娠合並糖尿病
盡管已有一些國外研究證實,格列本脲和二甲雙胍控制GDM患者血糖有效、安全。然而,格列本脲的應用極易引發低血糖,磺脲類藥物與二甲雙胍可通過胎盤,且研究尚未對2種藥物用於GDM患者的遠期安全性進行追蹤觀察。迄今為止,中國國家食品藥品監督管理局(SFDA)尚未批准任何口服降糖藥用於妊娠期高血糖管理,而胰島素是目前被證實可安全用於妊娠期血糖管理的藥物,也是唯一被SFDA批准用於妊娠期間血糖管理的藥物。
盡早應用胰島素使血糖達標
確診GDM後,可先行飲食控制和運動療法,並於飲食控制3~5天後測定24小時血糖(血糖輪廓試驗)。若血糖水平達標且無其他高危因素,則可每周2次測定血糖,等待分娩;若血糖水平不能達標,則可結合孕婦個體胰島素敏感性,合理應用胰島素;若發現飲食控制後出現饑餓性酮症,增加熱量攝入後血糖又超標,也應開始使用胰島素。對於孕前就患有糖尿病的孕婦,現代觀點認為,幾乎所有原來單純飲食控制的糖尿病女性妊娠期間均需要應用胰島素,對於孕前服用口服降糖藥的糖尿病患者,也應在計劃妊娠前停用口服降糖藥並開始胰島素治療使血糖達標後再懷孕,以改善妊娠結局,使母嬰均獲益。
門冬胰島素更適於妊娠期高血糖管理
依GDM特點尋找適宜方案
妊娠期間,由於胎盤分泌的胎盤催乳素、孕酮、雌二醇等均有拮抗胰島素的作用,尤其妊娠中後期,隨著上述激素水平的升高,拮抗胰島素的作用也增強,從而使孕婦餐後血糖升高。即使是血糖正常的孕婦,與非孕期相比,也存在空腹和餐前血糖偏低而餐後血糖偏高的現象,而GDM患者餐後血糖升高的特點更為明顯。一項納入6例正常孕婦和10例GDM患者的研究顯示,無論妊娠早期還是晚期,與正常孕婦相比,GDM患者餐後血糖均較高,且妊娠晚期尤為顯著。
此外,由於妊娠期間的血糖代謝特點主要為餐後高血糖,所以餐後血糖的控制對於妊娠期間血糖管理更為重要。研究顯示,無論是GDM患者還是孕前患有糖尿病合並妊娠的患者,與依據空腹血糖相比,依據餐後血糖調整胰島素治療方案可更好地改善血糖控制,並顯著降低巨大兒、新生兒低血糖和大於胎齡兒等不良妊娠結局發生率。
另一方面,妊娠期間血糖管理應在達到嚴格血糖控制目標的情況下避免低血糖的發生。研究顯示,分別有71%和34%的1型糖尿病患者在妊娠期間發生有臨床症狀的中度或重度低血糖,而經檢測發現,曾發生中度或重度低血糖的1型糖尿病患者比例可高達89%和75%。盡管2型糖尿病患者妊娠期間總低血糖事件發生少於1型糖尿病患者,但夜間低血糖風險與其相似。研究顯示,接受人胰島素治療的GDM患者無症狀低血糖發生率為63%,大部分低血糖發生於夜間。
因此,妊娠期間胰島素治療應力求模擬正常人體生理狀態下的胰島素分泌,能夠更好地控制餐後血糖,並減少低血糖發生。然而,目前廣泛應用的短效人胰島素起效較慢,作用時間較長,與正常人進餐後的胰島素分泌模式不完全相符,控制餐後血糖效果不佳、低血糖風險增加,且需要餐前30分鐘注射,降低了患者依從性。
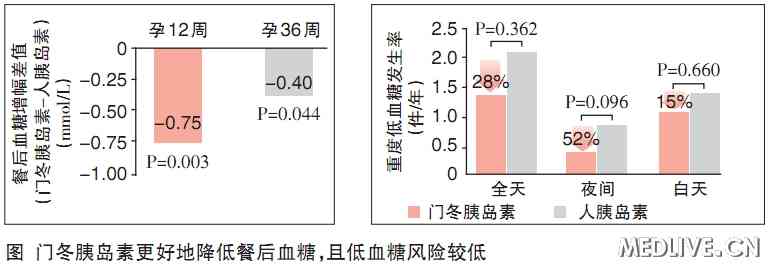
門冬胰島素更好地降低餐後血糖,且低血糖發生率低
一項國際性多中心、開放、隨機、平行對照研究顯示,與人胰島素聯合中性魚精蛋白胰島素(NPH)相比,接受門冬胰島素(諾和銳)聯合NPH治療的糖尿病妊娠患者餐後血糖增幅更小,整體、夜間和日間低血糖發生風險均較低(圖),表明門冬胰島素可更好地控制餐後血糖,且低血糖風險較低。北京大學第一醫院的一項研究也顯示,與人胰島素相比,門冬胰島素能更快地使餐後2小時血糖達標,且低血糖發生率顯著降低。
 門冬胰島素改善妊娠結局
門冬胰島素改善妊娠結局
就妊娠結局而言,研究顯示,與人胰島素相比,門冬胰島素可降低不良妊娠結局發生率(嬰兒夭折率為8.9%比12.1%,先天畸形率為4.3%比6.6%),提高足月產比例(72.8%比60.9%)及成功分娩率(87.3%比79.4%),從而改善妊娠轉歸。此外,門冬胰島素不通過胎盤,分娩時臍帶血胰島素水平為零,母體和臍帶血胰島素抗體水平與接受人胰島素治療的孕婦相似。
門冬胰島素應用方便
研究顯示,門冬胰島素峰值出現時間與血糖高峰一致,克服了短效人胰島素餐前30分鐘給藥的不便,即使餐後15分鐘注射也能達到人胰島素餐前15分鐘注射的控糖效果,有利於提高患者依從性。
盡早應用門冬胰島素益處更大
另一項研究探討了門冬胰島素的應用時機。結果顯示,與妊娠早期啟動門冬胰島素治療相比,妊娠前啟動治療的糖尿病患者妊娠前、後半期和產後重度低血糖發生率均更低;且與短效人胰島素相比,妊娠前使用門冬胰島素的患者妊娠前、後半期重度低血糖發生率也更低,提示應盡早使用門冬胰島素治療。
